Мир несправедлив, в нем слишком много смертельно больных детей. Но особенно страшно, когда страдают и гибнут дети, которым можно было помочь. Современная медицина ушла далеко вперед, но в России ее достижения доходят далеко не до каждого. И нередко виной этому даже не прижимистость или неповоротливость государства, а человеческий фактор
Анжелика
Маленькую Анжелику Болгову из Таганрога списали со счетов в десять месяцев. Первые признаки почечной недостаточности у девочки проявились после ОРВИ, в городской больнице обнаружили поликистоз и перевели в Ростов-на-Дону. И здесь, в областной больнице, родителям Анжелики объяснили, что она не жилец. Свои почки у нее не работают, пересадить донорскую такой малышке нельзя, и лучшее, что можно сделать для несчастной девочки — дать ей спокойно умереть. А чтобы облегчить ребенку уход, посоветовали делать клизмочки с физраствором.
Отец Анжелики Александр рванул в Москву, в РДКБ, где поначалу тоже не услышал ничего утешительного: ребенка весом восемь килограммов на трансплантацию не брали. Но посоветовали обратиться в отделение трансплантологии Российского национального центра хирургии им. Б. В. Петровского (РНЦХ). «Профессор Михаил Михайлович Каабак в этот день уже закончил прием, но у Саши был такой отчаявшийся вид, что он вернулся в кабинет и сказал: “Ну, давай, выкладывай”, — рассказывает мама Анжелики Оксана. — Муж начал вытаскивать из карманов деньги, а доктор схватился за голову: “Мне не это нужно, а медицинские документы ребенка”. Его заключению мы поначалу даже боялись поверить: у нашей девочки есть будущее, и она даже сможет иметь собственных детей. Муж вернулся в Ростов с рекомендациями по подготовке к операции, в частности, надо было сделать все прививки. Но здесь эти инструкции выполнять отказались. Нас просто высмеяли, а московского врача назвали авантюристом и вымогателем».
 Семья БолговыхФото: из личного архива
Семья БолговыхФото: из личного архива
С тех пор прошло четыре года. Анжелика ходит в детский сад, занимается спортом и ничем не отличается от своих сверстников. Но сначала было выбивание инвалидности и необходимых лекарств в Таганроге, переезд на съемную квартиру в Москву, прививки и диализ (заместительная почечная терапия) в нефрологическом отделении больницы Святого Владимира, донорское обследование Оксаны в РНЦХ и, наконец, сама операция, во время которой Анжелике пересадили мамину почку. Сейчас все анализы у обеих в норме. Но, конечно, девочка соблюдает диету и принимает препараты, необходимые людям с донорским органом.
По словам Оксаны, она была поражена, увидев, что их ситуация не уникальна и вокруг так много семей с похожей бедой. «Здесь были дети со всей страны, многих привозили слишком поздно. И все из-за того, что у людей нет информации, такое впечатление, что она просто закрыта. Поначалу мне хотелось поехать в Ростов, показать всем ребенка, доказать, что они были неправы. Но потом поняла, что это бесполезно. И правильнее самим людям объединяться в соцсетях и поддерживать друг друга», — считает Оксана.
Уже через месяц после трансплантации она написала на своей странице в «Одноклассниках» призыв обращаться за информацией, а затем организовала несколько групп взаимопомощи. И эта взаимопомощь по-прежнему очень нужна, потому что за прошедшие четыре года ситуация в стране не изменилась и история постоянно повторяется.
Алина
Словами «дали бы вы ей спокойно умереть» проводили в сентябре в Москву свою «неперспективную» пациентку и врачи из Омска. Четырехлетняя Алина Мацинкевич весила меньше 10 килограммов. За год до этого, когда опасные показатели в анализе крови резко поползли вверх, родители повезли болевшую с рождения Алину в Москву и здесь — в Филатовской больнице — впервые услышали о возможности трансплантации. Более того, о том, что проводить ее надо как можно быстрее.
 Территория детской Филатовской больницыФото: Stanislav Kozlovskiy/commons.wikimedia.org
Территория детской Филатовской больницыФото: Stanislav Kozlovskiy/commons.wikimedia.org
К моменту возвращения домой почки девочки отказали окончательно. Три месяца она жила на перитонеальном диализе (очистке крови от продуктов жизнедеятельности при помощи фильтрации необходимых веществ через брюшину). А когда в феврале прошлого года ей поменяли катетер, вновь наладить этот диализ уже не удалось, и Алину попытались перевести на не применяющийся у таких маленьких детей гемодиализ (фильтрацию крови с помощью аппарата «искусственная почка»). Следующие восемь месяцев Алина провела в реанимации. Родители просили о переводе в Москву, но все от них только отмахивались. Отчаявшись, они обратились в федеральный Минздрав, откуда получили отписку, что ребенок наблюдается в Омской области, там и разбирайтесь.
И тогда Мацинкевичи решились лететь в Москву. С организационными вопросами семье помог Русфонд. С медицинскими — Филатовская больница и РНЦХ, где 12 ноября Алине пересадили почку от дедушки. С момента операции девочка выросла на шесть сантиметров. «Она стала улыбаться, играть, рисовать, для нас это просто чудо», — говорит мама Алины Кристина. Общаться с омскими врачами она не хочет: «Бог им судья, но забыть то, что нам было сказано на прощанье, я не смогу никогда», — говорит Кристина.
Дима
Диме Лебедеву из Санкт-Петербурга диагноз «почечная недостаточность» поставили в год. Следующие пять лет своей жизни Дима провел в больнице, из них 107 дней — в реанимации. Из-за зашкаливающего давления лопались капилляры на руках и ногах. Отеки не позволяли лежать, ребенок мог дышать только в вертикальном положении на руках у родителей. Ему уже вынесли смертный приговор. «На вопрос, что нас ждет, врачи отвечали: “Отек легких, кровоизлияние в мозг или остановка сердца”», — рассказывает отец Димы Андрей.
От этого сценария Диму спас перитониальный диализ. Но его осложнили шесть перитонитов и больничный сепсис. О возможности пересадки почки Лебедевы, как и многие другие семьи больных детей, узнали от врачей РНЦХ, приехавших в клинику, где лежал Дима. «До знакомства с ними мы все находились в изоляции, нам ничего не объясняли, не давали направлений в Москву, — говорит Андрей. — Надежда Николаевна (Бабенко, заместитель завотделением пересадки почки РНЦХ. — Прим. ТД) объяснила, что нам тянуть нельзя, и записала Диму на операцию». Однако состоялась эта операция лишь спустя два года.
 Российский научный центр хирургии имени академика Б. В. ПетровскогоФото: Владимир Бахарев /Газета «Больница»/commons.wikimedia.org/
Российский научный центр хирургии имени академика Б. В. ПетровскогоФото: Владимир Бахарев /Газета «Больница»/commons.wikimedia.org/
Андрей регулярно ездил в Москву — отвозить анализы, общаться с врачами. При этом московские специалисты говорили одно, а питерские — совсем другое. «Я слушал и тех и других и не мог понять, кто прав, — говорит Андрей. — Мы доверяли своим врачам, которые предлагали сделать то одно, то другое, говорили, что надо лучше подготовиться к трансплантации. Но никакой подготовки не было, мы только теряли время. Принять решение заставило резкое ухудшение состояния ребенка. Я позвонил Надежде Николаевне, она сказала: “Садитесь в поезд и приезжайте”. Операция была практически экстренной».
Диме пересадили почку от бабушки. С мая месяца он поправился с 12 до 19 килограммов, вырос на восемь сантиметров. Он катается на трехколесном велосипеде, бегает и прыгает. Хотя увлекаться этим ему нельзя: длительная почечная недостаточность не прошла бесследно, у Димы пострадала костная ткань, и теперь ему нужна длительная реабилитация, занятия в экзоскелете. Мальчик с удовольствием учится, пока, конечно, дистанционно, но родители надеются, что через год он сможет пойти в обычную школу. «В первом классе о нормальном обучении речи не шло, ребенку не разрешали ходить, — рассказывает Андрей. — Но сейчас Дима наверстывает упущенное — первое полугодие закончил на одни пятерки».
Смертельный цикл
По данным руководителя программы трансплантации органов РНЦХ профессора Михаила Каабака, в России ежегодно появляется на свет около 75 детей, нуждающихся в трансплантации почки в первые годы жизни из-за врожденных заболеваний или пороков развития, но такая помощь оказывается не более чем десяти из них. Для сравнения: в Европе ежегодно трансплантация почки проводится приблизительно 150 детям в возрасте до пяти лет, в США — около 200.
 Автор инфографики: Молчанова Е. А. V ст. ХБП — пятая (терминальная) стадия хронической болезни почек; ЗПТ — заместительная почечная терапия, сюда входят и диализ, и трансплантация; ГД — гемодиализ; ПД — перитонеальный диализ; Тх — трансплантация почкиФото: Молчанова Е.А.
Автор инфографики: Молчанова Е. А. V ст. ХБП — пятая (терминальная) стадия хронической болезни почек; ЗПТ — заместительная почечная терапия, сюда входят и диализ, и трансплантация; ГД — гемодиализ; ПД — перитонеальный диализ; Тх — трансплантация почкиФото: Молчанова Е.А.
По его мнению, основных причин для этого две. Во-первых, трансплантации детям младшего возраста проводятся только в Москве. А во-вторых, против детей работают экономические стимулы. Дело в том, что больницам выгодно диализировать ребенка: тарифы системы ОМС не только полностью покрывают расходы на этот вид помощи, но и оставляют некоторую прибыль. И совершенно не выгодно направлять их на трансплантацию.
Наша страна стала проводить диализ детям первого года жизни одной из первых в мире — еще в 1980-х. А в начале нулевых в России была создана сеть детских диализных центров, охватывающая практически все регионы страны. Программа развития этих центров стала серьезным прорывом, но в итоге вместо того, чтобы поддерживать больных детей в ожидании трансплантации почки, она превратилась в ее альтернативу, губительную для малышей.
Сегодня детский диализ есть приблизительно в 100 клиниках по всей России, но ни в одной из них не делают трансплантацию. А трансплантационный центр в РНЦХ — единственный, где проводят успешные пересадки почек детям раннего возраста, — не имеет возможностей для диализа. «Такой технологический разрыв приводит к тому, что детей диализируют до смерти, — говорит Каабак. — Они живут на диализе два-три года и умирают, освобождая место для следующих. И этот цикл повторяется снова и снова».
 1992 г. Московская детская городская клиническая больница № 13 имени Н. Ф. Филатова. Отделение искусственной почкиФото: Валерий Христофоров/Фотохроника ТАСС
1992 г. Московская детская городская клиническая больница № 13 имени Н. Ф. Филатова. Отделение искусственной почкиФото: Валерий Христофоров/Фотохроника ТАСС
Конечно, напрямую в этом никто не признается. И аргументация против направления на трансплантацию и за продолжение диализа может быть самой разной. Например, маленький вес. Но у ребенка, который с рождения находится на диализе, нет шансов набрать ни десять, ни иногда даже семь килограммов, говорит Каабак. При этом международные рекомендации и опыт говорят, что вес и рост ребенка в этом случае никакого значения не имеют. Среди пациентов трансплантологов РНЦХ был трехлетний ребенок весом шесть с половиной килограммов, самому маленькому по возрасту пациенту на момент трансплантации было 10 месяцев.
А родителей Анжелики Болговой медики просто обманывали, объясняя, что для такого маленького ребенка невозможно подобрать донорскую почку, так как детского донорства в нашей стране нет. На самом же деле такой проблемы просто не существует, объясняет Каабак: ребенку любого возраста можно пересадить почку от взрослого человека.
«Это не простая безграмотность»
Получается, что детям не делается трансплантация по причинам, которые нельзя назвать медицинскими. Если 100 малышей в разных регионах страны находятся на диализе, инвалидизируются и не направляются на трансплантацию, более того, родителям даже не рассказывают о такой возможности, то это не простая безграмотность, считает Надежда Бабенко. «Это отсутствие экономической и профессиональной мотивации, — уверена врач. — Наша работа в том числе заключается в коммуникации с заведующими и врачами диализных отделений и с родителями пациентов. В идеале трансплантация должна происходить в регионе, но, к сожалению, в столь нежной возрастной группе это случится не скоро. Но повышать компетенцию региональной медицины, чтобы детей направляли в Москву вовремя и максимально подготовленными, можно и нужно».
 Надежда Николаевна БабенкоФото: из личного архива
Надежда Николаевна БабенкоФото: из личного архива
По словам Бабенко, если ребенка перевели на диализ и не начали тут же готовить его к трансплантации — это не что иное как отсроченная эвтаназия. Ее цена — от 200 до 500 тысяч рублей в месяц, которые получают диализные центры за каждого ребенка. Нормально развиваться на диализе дети не могут, они превращаются в глубоких инвалидов. И даже если они в конце концов попадают на трансплантацию, потенциально высокие шансы на выживание снижаются.
«Московским трансплантологам, к сожалению, приходится хоронить малышей, которые доезжают до нас слишком поздно, — говорит врач. — Эти смерти можно предотвратить, слава Богу, мы живем не в Спарте и считаем себя частью цивилизованного мира».
По словам зав. кафедрой философии образования философского факультета МГУ им. М. В. Ломоносова Елены Брызгалиной, для оказания медпомощи ребенку законодательство РФ требует получить добровольное информированное согласие от его родителей (официальных опекунов). И это не пустая формальность, подчеркивает эксперт: подпись родителей подразумевает, что, во-первых, они дают согласие свободно, без насилия, угроз и принуждения. То есть, с биоэтической точки зрения, ни экономические аргументы, ни ссылки на недоступность конкретного лечения в регионе не должны быть основанием для согласия на предлагаемый врачами доступный, но неэффективный или потенциально сильнее инвалидизирующий ребенка метод.
Во-вторых, согласие должны давать информированные родители, получившие достоверную и полную информацию о лечении, включая описание альтернатив и последствий. Но, к сожалению, многие врачи не умеют общаться с родителями больных детей, отмечает эксперт. У медиков может отсутствовать мотивация, а зачастую и желание представлять максимально полную информацию. Нередко влияет на это и позиция региональных властей.
Людоедская позиция
Еще одна точка зрения, о которой вслух не говорят, заключается в том, что малышей вообще не нужно оперировать, потому что донорских органов не хватает для более старших детей и для взрослых.
 Профессор Михаил Михайлович КаабакФото: из личного архива
Профессор Михаил Михайлович КаабакФото: из личного архива
«Это совершенно людоедская позиция, но похоже на то, что такая точка зрения весьма распространена, — считает Каабак. — Например, в 2012 году Департамент здравоохранения Москвы утвердил порядок распределения посмертных донорских органов, в котором у детей младшего возраста был приоритет. То есть чем младше был ребенок, тем больше было у него шансов получить донорский орган. Однако спустя пять лет сам же Департамент этот порядок и отменил, уравняв детей всех возрастов».
Это несправедливо, считает Каабак, потому что чем младше ребенок, тем больше рисков у него связано с диализом и тем тяжелее его прогноз без трансплантации. Взрослые пациенты сегодня могут жить достаточно хорошо и долго на диализе. Например, в Москве, где доступность трансплантации самая высокая в России, из нескольких тысяч находящихся на диализе пациентов ожидает трансплантацию лишь каждый пятый. Что же касается детей, то при сегодняшнем уровне технологий средняя ожидаемая продолжительность функционирования пересаженной почки составляет порядка 30 лет от живого донора и 15 лет — от посмертного.
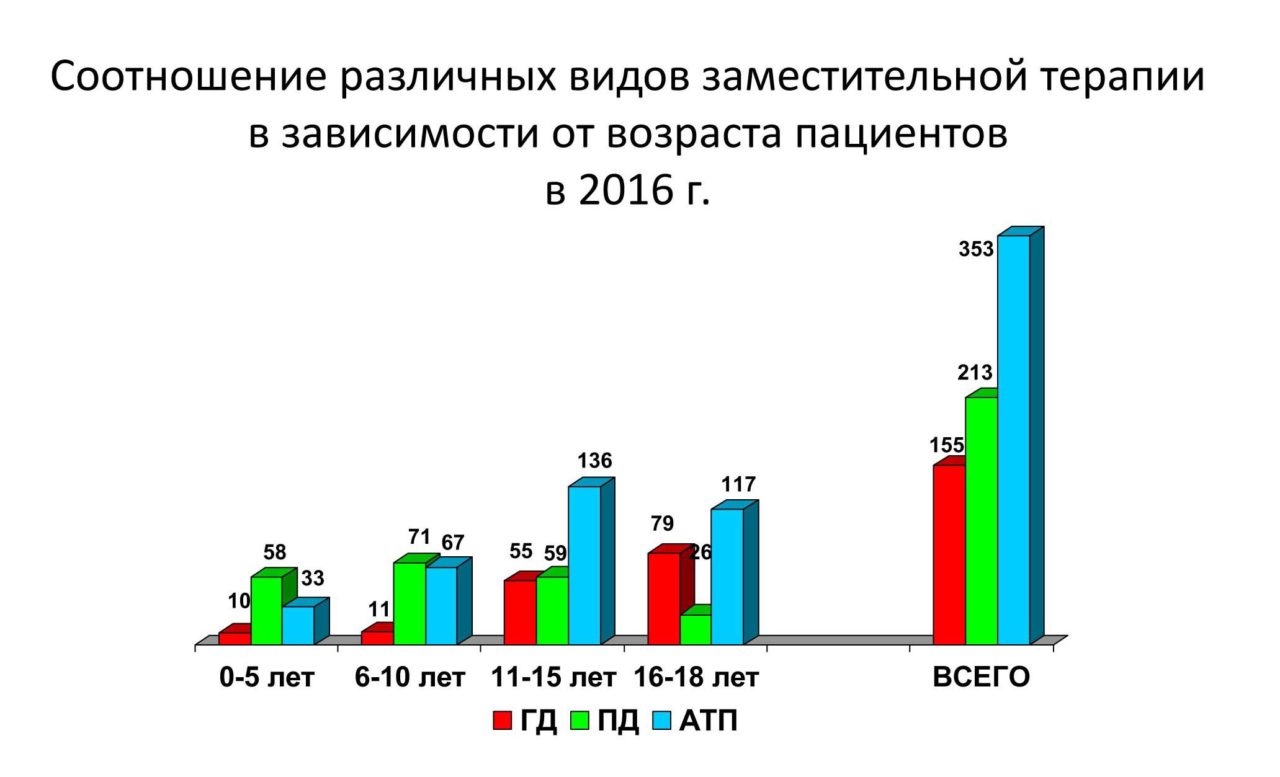 Автор инфографики: Молчанова Е. А. ГД — гемодиализ; ПД — перитонеальный диализ; АТП — аллотрансплантация (т. е. пересадка от другого донора) почкиФото: Молчанова Е.А.
Автор инфографики: Молчанова Е. А. ГД — гемодиализ; ПД — перитонеальный диализ; АТП — аллотрансплантация (т. е. пересадка от другого донора) почкиФото: Молчанова Е.А.
Обычно этого срока ребенку достаточно для того, чтобы сформироваться физически, получить образование и социализироваться.
Сарафанное радио
В отсутствие поддержки со стороны специалистов семьи больных детей выручают более опытные товарищи по несчастью — через социальные сети и мессенджеры. Именно через «сарафанное радио» многие узнают о том, что их детей может спасти пересадка почки, и о том, как «прорваться» в Москву. С билетами на самолет, жильем в столице помогают благотворительные организации.
Но и тут есть проблемы. Один из важных технологических моментов при трансплантации у малышей — это вакцинация. Дело в том, что после таких операций люди получают лекарства, снижающие иммунитет. И начать такую терапию ребенку, у которого вообще нет прививок, значит почти наверняка обречь его на тяжелые инфекционные заболевания. Даже интенсивная вакцинация занимает несколько месяцев, и заниматься этим лучше дома. Плюс к этому, для того чтобы продолжать бесплатно диализ в Москве, нужно направление, выданное по месту жительства. Так что, как ни крути, без активного сотрудничества со «своими» докторами подготовить ребенка к трансплантации почти невозможно. Это удается только тем 10% семей больных детей, которые все-таки добираются до РНЦХ.
 Во время процедуры гемодиализа в отделении пересадки почки Государственного учреждения Российского научного центра хирургии имени академика Б.В. Петровского Российской Академии Медицинских НаукФото: Григорий Сысоев/РИА Новости
Во время процедуры гемодиализа в отделении пересадки почки Государственного учреждения Российского научного центра хирургии имени академика Б.В. Петровского Российской Академии Медицинских НаукФото: Григорий Сысоев/РИА Новости
Конечно, не во всех регионах спокойно смотрят на то, как гибнут дети. Например, малыши из Северной Осетии уже через полгода после выявления заболевания имеют донорскую почку. Но таких примеров, к сожалению, немного.
Чаще помогают детям вырываться из-под «опеки» собственных врачей, которые настойчиво не советуют ехать на операцию, сами трансплантологи. «Когда мы получаем информацию о детях, которые находятся в регионе на диализе без какой-то перспективы выхода на трансплантацию, мы стараемся решать эти вопросы адресно, — говорит Каабак. — Два месяца назад у нас были сильные дебаты с Новокузнецком из-за троих малышей, и Минздрав нас поддержал. В результате один ребенок уже находится в Москве — на диализе в Филатовской больнице в ожидании трансплантации. А насчет других новокузнецкие врачи стали чуть ли не ежедневно с нами связываться и консультироваться. Нельзя сказать, что Минздрав совсем бездействует. Но реакции на отдельные ситуации недостаточно — проблема требует системного решения в масштабах страны».
Что делать
Два краеугольных камня этого решения: национальный регистр ожидающих трансплантацию больных детей и медцентры полного цикла, где были бы и детский диализ, и детская трансплантация, считает Каабак. Для начала такие медцентры можно было бы создать, к примеру, в двух московских клиниках — городской Морозовской больнице и федеральном Научном центре здоровья детей. «В этих больницах мы тоже делаем трансплантации малышам, и здесь совершенно реально развернуть диализ, для того чтобы принимать ежегодно около 75 детей в возрасте до пяти лет, — рассказал он. — Это вопрос даже не больших инвестиций, а политической воли».
Что касается регистра, то сегодня функционирует разработанный Минздравом анонимный регистр. По мнению Каабака, это некий оксюморон — регистр в принципе не может быть анонимным. Открытая часть регистра, без доступа к персональным данным, нужна для того, чтобы не только чиновники Минздрава, но и представители общественности могли контролировать движение детей в конкретных клиниках и добиваться ответа на вопрос, что мешает детям получить трансплантацию. «Это нужно не из праздного любопытства. Регистр позволит принимать эффективные управленческие решения в области организации здравоохранения. Каждый ребенок, который попадает на диализ, должен автоматически включаться в этот регистр. Потому что детям, особенно малышам, кровь из носа нужно делать трансплантацию. Это аксиома», — говорит эксперт.
Сергей Готье, академик РАН, главный трансплантолог Минздрава РФ, директор ФГУ «Национальный медицинский исследовательский центр трансплантологии и искусственных органов имени академика В.И. Шумакова»
 Сергей Готье, академик РАН, главный трансплантолог Минздрава РФ, директор ФГУ «Национальный медицинский исследовательский центр трансплантологии и искусственных органов имени академика В.И. Шумакова»Фото: Владимир Бахарев /Газета «Больница»/commons.wikimedia.org/
Сергей Готье, академик РАН, главный трансплантолог Минздрава РФ, директор ФГУ «Национальный медицинский исследовательский центр трансплантологии и искусственных органов имени академика В.И. Шумакова»Фото: Владимир Бахарев /Газета «Больница»/commons.wikimedia.org/
По данным статистики развитых стран, доля детей среди трансплантируемых пациентов обычно не превышает 10%. Точно сказать, сколько детей нуждаются в трансплантации почки в России, трудно, потому что не все они попадают на диализ. По нашим оценкам, это приблизительно 100 детей в год, возможно, и больше. Но дело даже не в том, сколько их может быть теоретически, а в том, как трансплантационный центр узнает о наличии такого ребенка, то есть в коммуникации с наблюдающими его детскими нефрологами. И вот тут есть такая практика, что дети очень долго находятся, например, на перитонеальном диализе или на гемодиализе, а вопрос о трансплантации вообще не ставится.
Мы периодически сталкиваемся с ситуацией, когда ребенка не направляют на трансплантацию, потому что, дескать, не знают куда. Действительно, далеко не все центры, которые пересаживают почку, могут работать с детьми — для этого нужны специфические условия и специалисты. Но возможность направить ребенка туда, где ему окажут адекватную помощь, есть всегда. Трансплантацию почки детям могут выполнять четыре московских учреждения — наш Центр, РНЦХ им. Петровского, Российская детская клиническая больница и Институт урологии. Оперируют детей и, например, в Новосибирске.
Наш Центр официально является головным учреждением страны по созданию более адекватных условий для пациентов, которые нуждаются в трансплантационной помощи. Мы составили и разослали в регионы список состояний, при которых лечебные учреждения обязаны обратиться в наш Центр для консультации по определению показаний к трансплантации, ведению пациента, сроков. Это могут быть в том числе телемедицинские консультации. Аналогичный список вскоре будет утвержден и опубликован Минздравом. И нефрологи на местах должны будут соблюдать этот регламент. В любой момент родители сами, без направления, могут обратиться в наш Центр для пересадки почки ребенку любого возраста и массы тела.
Что касается работы национального регистра, то существует электронная база Минздрава, куда на основе информированного письменного согласия вносятся персональные данные всех пациентов, нуждающихся в высокотехнологичной помощи, в частности, детей, которым нужно пересадить почку. Эта база содержит документально подтвержденные данные обо всех этапах и результатах лечения конкретного пациента. Кроме того, с 2017 года функционирует Информационная система учета донорских органов, доноров и реципиентов Минздрава России. Еще один регистр — лист ожидания. В частности, в Москве он единый для всех трансплантационных центров и внесен в электронную базу городского департамента здравоохранения. И при наличии подходящего ребенку донорского органа от донора моложе 30 лет, он его получит. Но надо понимать, что благодаря улучшению качества медицинской помощи, в частности, экстренной, летальность в молодом возрасте уменьшается, что само по себе очень хорошо. Но вот возраст потенциального донора постепенно увеличивается, и в конце концов эти критерии придется пересматривать.
При распределении донорских органов дети имеют преимущество, но все равно это не быстро. В Москве сегодня средний срок ожидания почечного трансплантата для взрослых составляет от полутора до двух с половиной лет. Что касается приоритета для совсем маленьких детей, то этот вопрос обычно решается индивидуально. Если у маловесного (до 10 килограммов) ребенка есть показания к экстренной трансплантации, потому что он плохо переносит диализные процедуры, это оформляется отдельным протоколом, и трансплантат ему предоставляется в первую очередь. Так что я не вижу здесь большой проблемы, тем более что есть еще такая опция, как родственная трансплантация, и это в значительной степени облегчает поиск донорского органа для ребенка. Возможна даже ситуация, когда почку можно пересадить еще в додиализной фазе, что с учетом физического и умственного развития маленького ребенка, конечно, самое оптимальное решение. Но если по каким-то причинам ни один родственник не подходит в качестве донора, этих детей ставят в лист ожидания.
Еще больше важных новостей и хороших текстов от нас и наших коллег — в телеграм-канале «Таких дел». Подписывайтесь!



